Mainz – Wird es möglich sein, Krebs mit neuen Arzneistoffen zu besiegen? Wie können bösartige Zellen getötet und gleichzeitig gesundes Gewebe erhalten werden? Sind Veränderungen von Eiweißen in Krebszellen der Schlüssel für neue Therapien? Antworten auf diese Fragen sucht ein Team von Wissenschaftlern um Univ.-Prof. Dr. Oliver H. Krämer vom Institut für Toxikologie der Universitätsmedizin Mainz. Ihre Forschung zielt darauf ab, mit neuen Medikamenten, sogenannten HDAC-Inhibitoren, Krebszellen abzutöten und so deren Ausbreitung im Körper zu verhindern. Im Rahmen eines von der Wilhelm Sander-Stiftung geförderten Forschungsprojektes konnten die Wissenschaftler damit vielversprechende Resultate erzielen.
Die derzeit vorhandenen Therapien für Krebs sind oftmals unzureichend und mit schweren Nebenwirkungen verbunden. Dies liegt unter anderem daran, dass Krebszellen aus normalen Körperzellen hervorgegangen sind. Deshalb ist es nur schwer möglich, Krebszellen von außen zu bekämpfen, ohne das gesunde Gewebe zu schädigen. Besonders gefährlich ist Krebs, wenn er von seinem Ursprungsorgan, beispielsweise dem Darm, in weitere Organe, beispielsweise Leber und Bauchspeicheldrüse, gestreut hat.
„Diese Tumore und ihre Tochtergeschwülste, sogenannte Metastasen, sind schon sehr fortgeschritten, raumfordernd und oftmals unempfindlich gegenüber bestehenden Therapien“,
erklärt Univ.-Prof. Dr. Oliver H. Krämer vom Institut für Toxikologie der Universitätsmedizin Mainz.
„Um neue Therapiechancen zu entdecken, müssen wir verstehen, wie Krebszellen funktionieren, neue Medikamente entwickeln und diese klug einsetzen und kombinieren“,
so Krämer weiter. Solche neuen Therapieansätze haben er und sein Forscherteam, darunter die Doktorandinnen Nicole Kiweler und Nisintha Mahendrarajah, im Rahmen eines von der Wilhelm Sander-Stiftung geförderten, umfassenden Forschungsprojektes untersucht.
Den Feind kennen
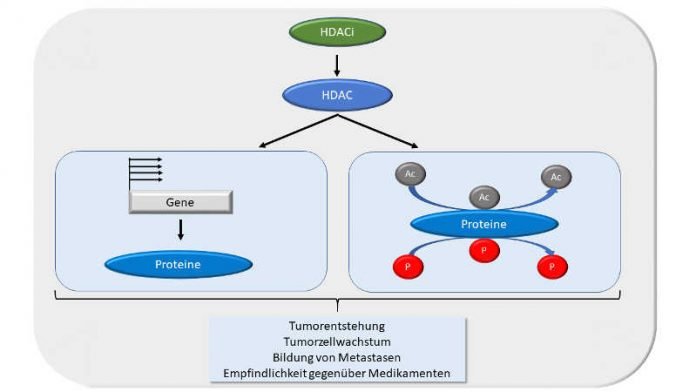
Worin unterscheiden sich Tumorzellen von ihren gesunden Schwesterzellen? Diese Frage treibt Krebsforscher schon lange um, denn sie ist der Schlüssel dafür, Krebszellen effizient und sicher zu deaktivieren oder abzutöten. Neuere Ergebnisse zeigen, dass Tumorzellen gegenüber normalen Zellen eine veränderte Markierung von wichtigen körpereigenen Eiweißen (Proteinen) mit sogenannten Acetylresten aufweisen. Diese Reste entstammen der Essigsäure, die als natürlicher und essentieller Bestandteil im Körper vorkommt. Durch das Anhängen von Acetylresten werden positive Ladungen neutralisiert und die Ableserate von Genen und die Funktion von Proteinen, die für das Zellwachstum wichtig sind, verändert. Dieser Prozess unterliegt der Enzymfamilie der sogenannten Histon-Deacetylasen (HDACs), welche 18 Proteine umfasst. In Krebszellen sind HDACs oftmals fehlreguliert und die Markierung von Proteinen mit Acetylresten ist dementsprechend gestört. Hemmstoffe der HDACs, sogenannte HDAC-Inhibitoren, können das Wachstum und das Überleben von Krebszellen reduzieren. Dies spricht sehr dafür, dass entartete Zellen von der gestörten Balance der Acetylreste abhängig sind. Hier setzt das Forscherteam um Krämer an. Mithilfe von HDAC-Inhibitoren wollen sie die Acetylierungsmuster in Tumorzellen so modulieren, dass diese zerstört werden.
Erste Erfolge mit epigenetischen Medikamenten
HDAC-Inhibitoren zählen zur Gruppe der sogenannten epigenetischen Medikamente, da sie unter anderem Eiweiße an der DNA, aber nicht die Abfolge von Basenpaaren in der Erbinformation verändern. In mehreren Arbeiten konnten die Wissenschaftler neue Erkenntnisse zur Hemmung von Krebszellen durch klinisch erprobte und nebenwirkungsarme Substanzen gegen einzelne Mitglieder der HDACs erzielen.
So gelang es den Wissenschaftlern beispielsweise, Darmkrebszellen mittels HDAC-Inhibitoren die Kontrolle über ihren Zellzyklus zu entziehen. Dieser komplizierte Prozess reguliert das Zellwachstum und ist in Krebszellen dauerhaft auf Vermehrung programmiert. Durch die pharmakologische Hemmung von HDACs werden Zellzyklus-Kontrollpunkte inaktiviert. Diese Kontrollsignale können den Zellzyklus stoppen (Arretierung) und den programmierten Zelltod (Apoptose) einleiten. Die Forscher fanden heraus, dass zwei HDACs, HDAC1 und HDAC2, die Synthese eines Proteins namens PR130 unterdrücken. Dementsprechend bewirken HDAC-Inhibitoren dessen Anhäufung in Krebszellen. Dies ist entscheidend dafür, ob Tumorzellen nach der Behandlung mit Chemotherapeutika Zellzyklus-Kontrollpunkte aktivieren können.
„HDAC-Inhibitoren können Krebszellen überlisten: Sie merken nicht, dass sie Stress durch Chemotherapeutika haben, reagieren daher nicht adäquat und sterben ab“,
erklärt Krämer die Wirkungsweise der neuartigen Medikamente. Darüber hinaus haben die Wissenschaftler festgestellt, dass HDAC-Inhibitoren wichtige Aspekte der Reparatur von DNA-Schäden in Krebszellen aushebeln und diese dadurch sensitiver für DNA-schädigende Chemotherapien machen können.
In einem weiteren Projekt fand die Arbeitsgruppe um Krämer heraus, dass HDAC-Inhibitoren das Wachstum von Nierenkrebszellen und deren Metastasierung in das Lungengewebe deutlich verringern. Entgegen der derzeitigen Lehrmeinung, dass diese Medikamente nur einseitig das Metastasierungsverhalten von Tumorzellen umformen können, zeigen in Zusammenarbeit mit Dr. Falk Butter vom Institute of Molecular Biology in Mainz gewonnene Daten aus über 5.000 in Krebszellen exprimierten Proteinen, dass HDAC-Inhibitoren in der Lage sind, viel komplexere Gen- und Proteinmuster in Nierenkrebszellen so zu verändern, dass diese in die Apoptose getrieben werden.
Ferner konnten die Wissenschaftler zeigen, dass eine Kombination aus HDAC-Inhibitoren und dem Vitamin-A-Derivat All-trans-Retinsäure in der Behandlung von Leukämiepatienten sehr umsichtig erfolgen sollte. Die gezielte Wahl bestimmter HDAC-Inhibitoren und eine genaue Abfolge der verabreichten Substanzen sind notwendig, um die Leukämiezellen abzutöten und einen im schlimmsten Fall schützenden Effekt von Retinsäure auf die Tumorzellen zu vermeiden.
„Dieser Aspekt kann nicht nur retrospektiv klinische Ergebnisse solcher Kombinationsbehandlungen erklären, sondern auch neue Therapieansätze aufzeigen“,
erläutert Krämer die Erkenntnisse. Innovative Therapiechancen könnten sich auch aus Forschungsdaten zu einem für Leukämiezellen wichtigen, Phosphatgruppen übertragenden Protein namens ACK1 ergeben. HDAC-Inhibitoren bewirken eine Zerstörung von ACK1 und wirken dadurch mit Dasatinib, einem bei Leukämien eingesetzten, modernen Medikament, das auch ACK1 hemmen kann.
Die Arbeiten von Krämer und seinem Team tragen auch dazu bei, in Zukunft zu erkennen, welche Patientinnen und Patienten auf bestimmte Therapien ansprechen und wie diese dementsprechend bestmöglich behandelt werden können. Für diese sogenannte Stratifizierung in gezielte Therapieschemata scheint die HDAC2 eine wichtige Rolle zu spielen. HDAC2 ist in vielen Tumoren und vor allem in Darmkrebszellen fehlreguliert. Hierdurch kann das p53-Protein, welches auch als „Wächter des Genoms“ bezeichnet wird, ausgeschaltet werden. In der Folge können Zellen schneller entarten und werden robuster gegen Chemotherapeutika. Darmkrebstumore erweisen sich in Bezug auf HDAC2 als „Mosaike“, das heißt sie sind Gemische aus Zellen mit und ohne HDAC2. Hierin liegt die Gefahr, dass ein Teil der Krebszellen robuster ist als andere und diese widerstandsfähigeren Tumorzellen nach einer Chemotherapie erneut auswachsen. In Kooperation mit Dr. Günter Schneider vom Klinikum rechts der Isar der TU München erfolgreich durchgeführte Untersuchungen zeigen außerdem, dass Krebszellen aus der Bauchspeicheldrüse mit mutierten Formen von p53 gegenüber HDAC-Inhibitoren empfindlich reagieren. Dies könnte therapeutisch relevant werden, da viele Tumorzellen in ihrem Überleben von entartetem p53 abhängig sind.
Die im Rahmen der Forschungsarbeiten gewonnenen Ergebnisse wurden in über 40 international sichtbaren Originalpublikationen und etlichen Übersichtsartikeln veröffentlicht. Einige weitere Arbeiten zum Forschungsprojekt sollen zeitnah veröffentlicht werden. „Es ist von zentraler Bedeutung, dass wir unsere Forschungsdaten unseren forschungsnahen Kolleginnen und Kollegen, aber insbesondere auch behandelnden Ärztinnen und Ärzten sowie deren Patientinnen und Patienten zugänglich machen“, betont Krämer.
In ihrem umfassenden Forschungsprojekt konnten Krämer und sein Team nachweisen, dass HDACs von essentieller Bedeutung für die Krebsentstehung und -aufrechterhaltung sowie für das Ansprechen von Krebszellen auf Chemotherapie sind. „Umso wichtiger ist die weitere Erforschung, Entwicklung und Testung von HDAC-Inhibitoren. Denn durch ihre Fähigkeit, die Struktur von Eiweißen und die Ableserate von Genen zu verändern, die das Wachstum entarteter Zellen regulieren, können diese neuartigen Arzneistoffe wesentlich zum erfolgreichen Kampf gegen Krebs beitragen. Sie eröffnen ganz neue Therapieoptionen, indem sie dem Körper ermöglichen, bösartige Zellen gezielt abzutöten und gleichzeitig gesundes Gewebe – und damit auch die Lebensqualität der Krebskranken – zu erhalten“, unterstreicht Krämer die Bedeutung der neuen Medikamente.
